あなたは自分のレントゲン写真を見たことがあるでしょうか。
もし過去に痛みが原因で整形外科に受診されたことのある人であれば、その痛みの部位のレントゲンを撮った人が多いと思います。
膝のレントゲンを撮ったことある人は
「異常なし」
「関節の隙間が狭くなってるね」
といった内容や、
もしかすると…
「手術だね」
と言われたことがある人もいるかもしれませんね。
もしくは、身近でそういったことを言われたということを聞いたことがあるかもしれません。
今日、ご紹介したいのは
- レントゲンを撮ってどういったことがわかるのか?
- レントゲン検査の欠点とは?
- レントゲン画像で問題なかったからといって病変がないとは限らない?
- レントゲン検査後に即手術って言われるのはおかしい?
といったことの基本を軽くとりあげたいと思います。
目次
1.関節疾患の代表例「変形性関節症」
まず関節の痛みとしての代表例として関節炎があります。

変形性関節症とは?
変形性関節症は文字通り、関節の変形を認めるといったものです。
主に高齢者に多く認められますが、若い人でも発症することのあるメジャーな整形外科疾患です。
膝の変形性関節症であれば、主に膝OAと略します。(以下、膝OAと表記します。)
2.膝OA検査のゴールドスタンダード。
医療系のガイドラインにおいても、今日の膝OAの診断やアライメント評価において、レントゲン(単純X線)撮影は有用な検査として位置づけられており、ゴールドスタンダードとなってます。
膝OAのレントゲンでの重要項目は2つ。
そして膝のレントゲン写真で医療職の人が”何をチェックしているのか”というと特に、以下の2点が重要視されています。
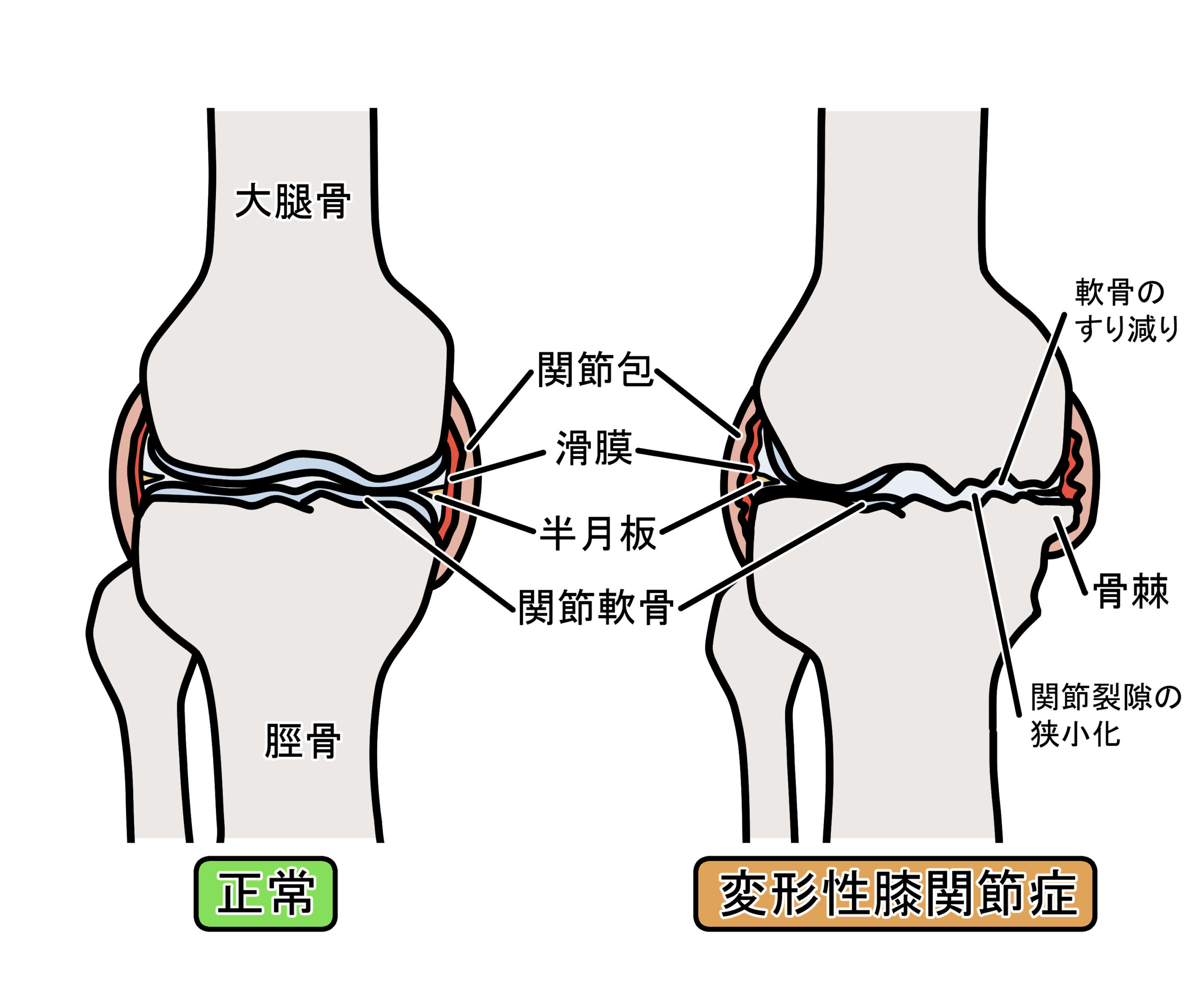
- 骨棘
- 関節裂隙の狭小化
①骨棘とは?
骨棘(こつきょく)とは、骨にできている”トゲ”です。
骨の関節面や、骨に付着している筋肉などに長期間にわたってストレスがかかり続けると、その部分の骨が少しずつ変形していきます。
そうした慢性的なストレスの結果、できてしまうのが骨棘と呼ばれる骨のトゲのような変形なのです。
骨棘は後述する関節の隙間が狭くなるよりも早い段階で発生します。
骨棘はレントゲンだけでなく、超音波診断装置(エコー)を用いても見つけることが可能です。
②関節裂隙の狭小化とは?
そして、もう一つは関節裂隙(れつげき)の狭小化です。
関節裂隙とは【関節の隙間】のことです。
つまり、関節の隙間が狭くなっていないかどうかという点です。
もしかしたら、過去に膝のレントゲンを撮った際に、「関節の隙間が狭くなっている」もしくは「関節の隙間がなくなっている」といったことを言われたことのある人もいるかもしれません。
本来であれば、関節部分には軟骨が存在しており、通常の関節の間は一定程度の距離が保たれています。

3.膝OAの重症度分類。
膝のOAの重症度を表すKL分類とは?
その重症度のランク付けとしては一般的に、Kellgren-Lawrence分類(KL分類)と呼ばれる評価スケールが用いられます。
gradeは0~Ⅳまでの5段階となっており、
- 0→正常
- Ⅰ→膝OA疑い
- Ⅱ→軽度
- Ⅲ→中等度
- Ⅳ→重度
といった感じで、数字が大きいほど重症度が高いことを示しています。
こうした膝OAの重症度はレントゲン写真で評価されます。
参考程度に今回の記事を書くに至って参照した論文から、画像の引用と共に下記に実際のレントゲン画像を記載します。
↓
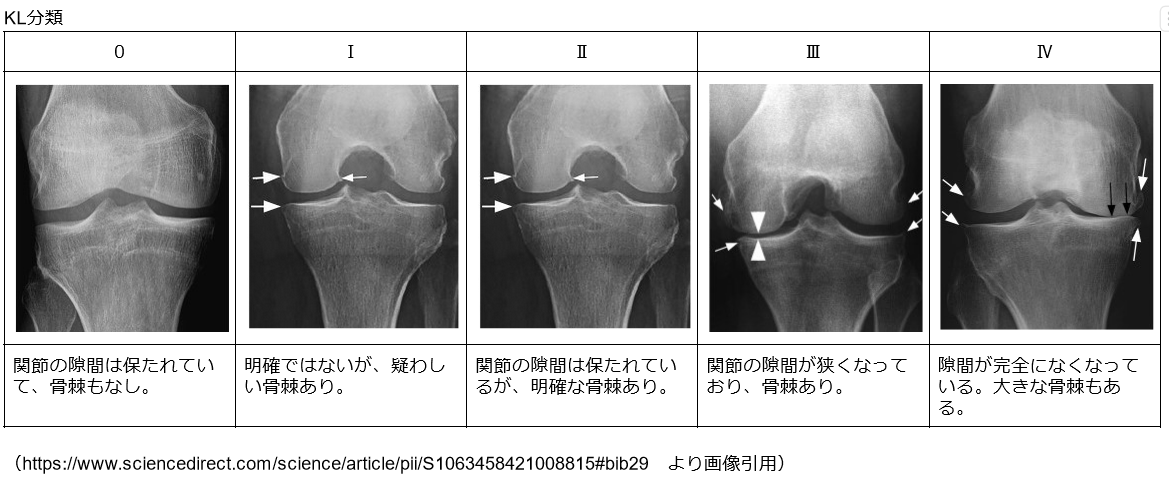
(参照/引用文献:F.W. Roemer et al:Imaging in Osteoarthritis. Osteoarthritis Cartilage. 2022 より画像引用し、内容等は筆者が編集を加えています。)
4.レントゲン検査の欠点とは?
このようにレントゲン写真は膝OAの重症度や膝のアライメントを確認するためには非常に有用なツールです。
ただし、欠点もあります。
膝OAのレントゲン検査の欠点とは?

膝の痛みは実に様々なことが原因で起こります。
素直に考えると、「関節が変形しているのだから痛いのは当たり前だろ」と感じるかもしれません。
しかし、実は膝の関節の変形のひどさと痛みの強さは必ずしも一致しないといったことが臨床的には日常茶飯事に起こります。
「変形がひどい割には全然痛がっていない」といった人もいれば、「変形は全然ひどくないのに、すごく痛みが出ている」といった人もいます。

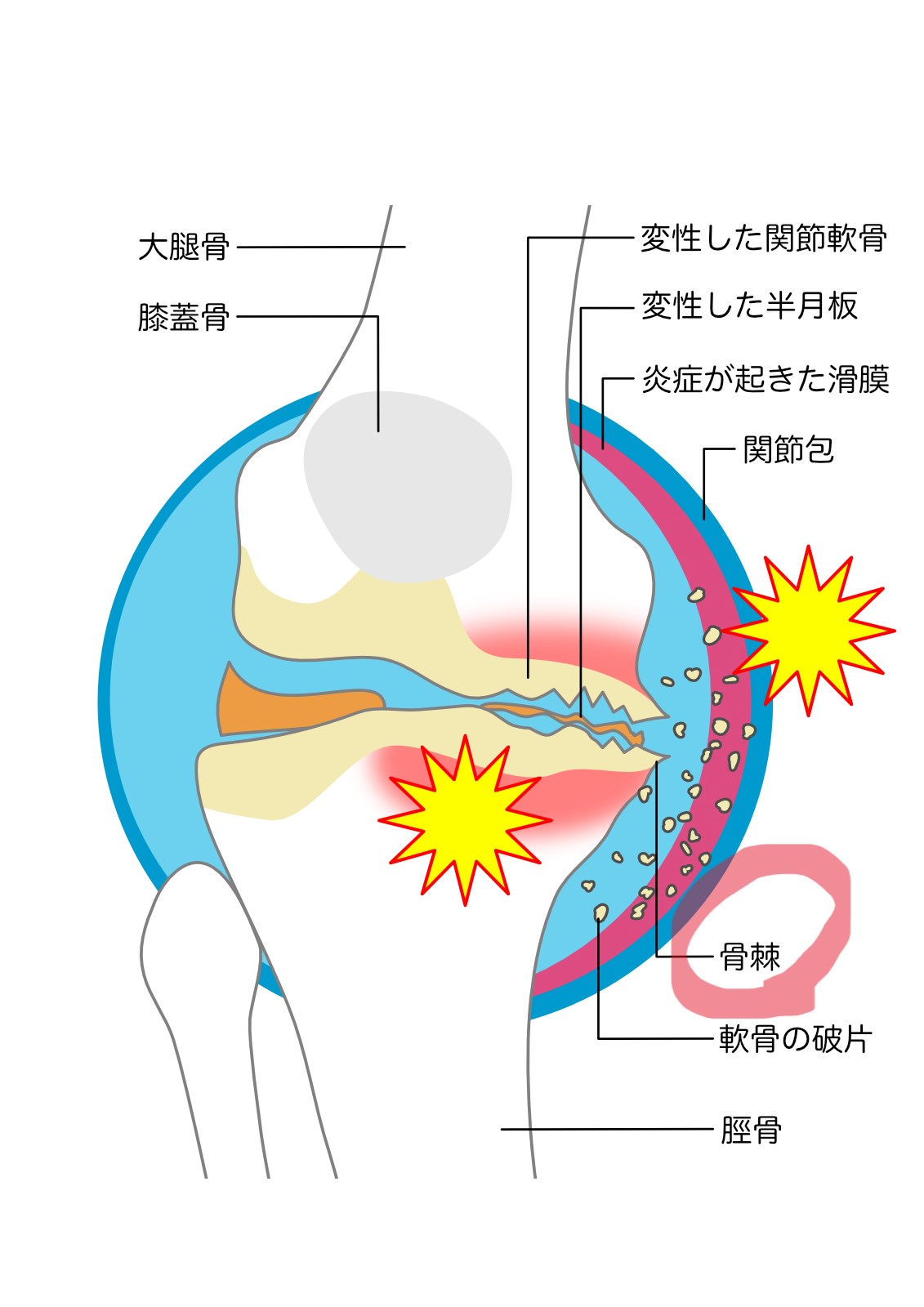
しかし、レントゲンでは痛みの原因となり得るこれら組織の病変までは検出できないといった弱みがあります。
代表的なものとしては、骨髄病変、軟骨病変、半月板病変、骨膜炎などがあげられます。

5.”レントゲンで問題がない=病変なし”とはならない理由。
レントゲン検査で問題のなかった人にMRI検査を実施。
その最たる例としては、先ほどご紹介したKL分類のgrade 0、つまりはレントゲン上は異常のなかった人を対象にMRI検査を実施してみたといった有名な研究があります。
MRI検査の強みは、先述したレントゲンでは検出できない軟部組織の病変を見つけることができる点にあります。
MRI検査の結果。
そしてレントゲン上は異常がなかった人でも、MRI検査を実施すると
- 軟骨病変 69%
- 骨髄病変 52%
- 滑膜炎 37%
- 半月板病変 24%
といった割合で各々の病変が見つかったといった報告があります。

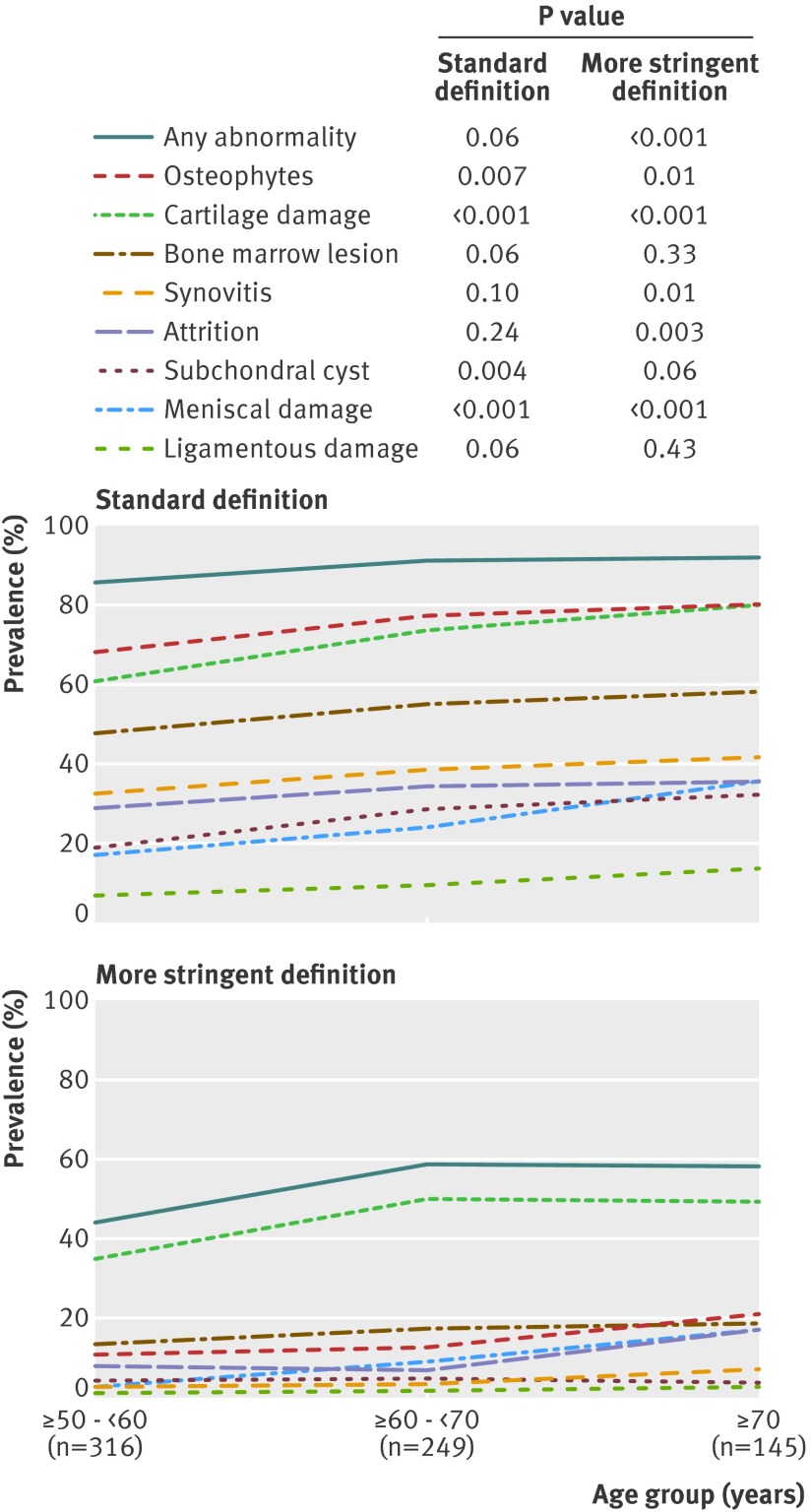
Fig 3 Prevalence of osteoarthritis features on MRI in knees without radiographic osteoarthritis stratified by age group with standard and more stringent definitions of MRI abnormalities
(Ali Guermazi et al:Prevalence of abnormalities in knees detected by MRI in adults without knee osteoarthritis: population based observational study (Framingham Osteoarthritis Study) . BMJ. 2012 より図引用。)
【補足内容】
・対象者:50歳以上の人
・実施人数:710名
(内訳)
女性55%
白人93%
過去1か月以内に膝痛の経験あり29%
平均年齢62.3歳
平均BMI27.9・年齢が高いほど、有病率が高かった。
(参照:Ali Guermazi et al:Prevalence of abnormalities in knees detected by MRI in adults without knee osteoarthritis: population based observational study (Framingham Osteoarthritis Study) . BMJ. 2012)
このことから、ある一定の年齢になると、(程度の差はあれども)仮に骨に異常がなかったとしても、何かしらの病変があってもおかしくないといったことが示唆されます。
「レントゲン画像でわかる膝の変形と痛み(症状)が必ずしも一致しない」というのはこういった背景が影響していることが予想されます。
レントゲンによる膝関節の隙間評価の注意点。
また、レントゲンでは主に骨棘と関節の隙間の評価が第一評価として挙げられますが、この関節の隙間の評価に関しても注意する点があります。
一般的にレントゲンで関節の隙間が狭くなっていたり、なくなっていたりする原因としては主に軟骨のすり減りが関係します。
関節の間にある軟骨がすり減った結果、レントゲン写真上での関節の隙間の小ささとして現れます。

といのも、レントゲンとMRI画像の直接比較をした研究があるのですが、その一例として、レントゲン画像では関節の隙間の減少がはっきりと観察されたが、軟骨自体の損傷ではなく、半月板の突出が関節の隙間の減少の原因となっていたといったケースも存在します。
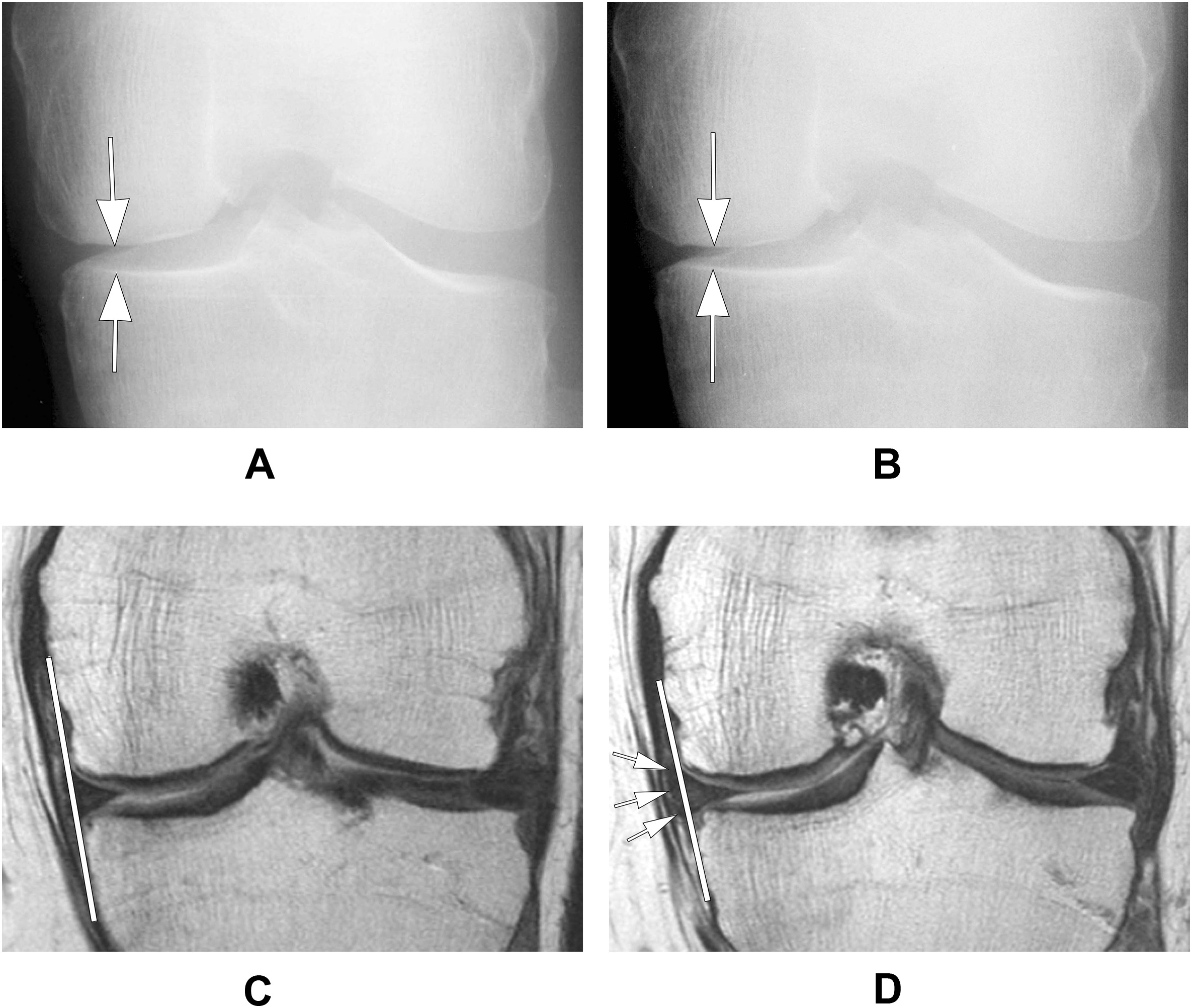
A:関節の隙間は正常。
B:Aの3年後のレントゲン写真。関節の隙間が狭くなっている。
C:AのMRI画像。内側半月板と内側関節縁のラインが揃っている。
D:3年後のMRI画像。内側半月板の突出が認められている。
※この調査の追跡期間中に軟骨の損失は観察されなかった。
(参照/引用文献:F.W. Roemer et al:Imaging in Osteoarthritis. Osteoarthritis Cartilage. 2022)

とはいっても、こういった半月板の突出は膝OAの発症および進行のリスク因子であることが明らかになっているので、注意が必要です。
また膝OAの重症度が進むほどに、体重がかかった際の半月板の突出の程度が増す傾向もあるといった報告もあります。
6.「整形外科あるある」からみるレントゲン検査の正しい捉え方。
整形外科や民間の何かしらの治療院あるあるの一つして以下のようなエピソードがあります。
整形外科・治療院あるある。
ある日、膝が痛くて整形外科を受診した。
レントゲン検査を受けて、診察の際にこちらの顔も見ることなく、レントゲン写真だけをみて、初診で「手術しかない」と言われた。
痛みのある膝をろくに触ることもなく、レントゲンだけを見て、こちらの顔をみることなく「手術しかない」と言われてショックだった。
反対に「手術なんかやっても良くならないんだから、やらない方が良い」と巷の民間療法のところで言われたというエピソードも……。
私はこうした、初診にも関わらず手術しかないといったものや、反対に「手術なんてしても良くならない」といったものはどちらも適切でないと考えています。
膝OA手術の代表例。
私はリハビリ職なので、手術の適応等に関して詳しく述べることはできませんが、参考程度に書かせていただくと…….
膝OAにおこなれる代表的な手術として、人工膝関節置換術(total knee arthroplasty:以下,TKA)というものがあります。
文字通り、変形した関節部に人工関節を入れる手術です。
人口膝関節置換術施行にあたっての推奨事項。

語弊のないように原文をそのまま引用します。
↓
Patients with hip or knee OA who are not obtaining adequate pain relief and functional improvement from a combination of non-pharmacological and pharmacological treatment should be considered for joint replacement surgery. Replacement arthroplasties are effective, and cost-effective interventions for patients with significant symptoms, and/or functional limitations associated with a reduced health-related quality of life, despite conservative therapy.
(https://www.oarsijournal.com/article/S1063-4584(07)00397-4/fulltext より引用)

つまり、あくまでも「膝OAの治療選択としては、まずは保存的治療を行って経過をみたうえで、手術を実施することを推奨している」と受け取ることができます。
また言い換えると、そうした保存的治療を行っても症状の改善を図れなかった人に対しては、人工関節置換術といった手術は良い治療選択の一つになり得ると言えます。
人口膝関節置換術による捉え方の例。
つまり、先ほど挙げた2つの例は何がおかしいかというと…….
- 初診の日に、画像だけを見て手術と言われた。
→まだ保存的治療を実施していない段階での判断となり、OARSIの推奨事項に反するのではないか。
→仮に手術の適応レベルとなるひどい変形であっても、患者さんの希望を聞き、まずは保存療法を実施するといった選択肢があっても良いのでは? - 手術なんてしても良くならないし意味がないと言われた。
→保存的治療で経過をみて改善がなく、生活が困っているレベルであれば手術は有効な治療手段である。
→膝OAのガイドラインでも「人工膝関節全置換術(TKA)は,高齢者の内側および外側の進行した変形性膝関節症症例には疼痛の軽減,ADL の改善に有効で,QOL の向上にも有用である」と結論づけている。
(「」内、変形性膝関節症診療ガイドライン2023より引用)
手術が適応になるレベルの変形かどうかはレントゲン画像でわかります。
しかし、各種ガイドラインを参照すると、適応となるレベルだからといって「すぐに手術をすべきかどうか」といったことは別問題であり、「少なくともそれだけですぐに判断すべきではない」ことが示唆されています。
今回、ご紹介した内容以外にもレントゲン画像でわかることは沢山あります。
それと同時にレントゲン画像だけではわからないことが沢山あることも事実です。
大事なのはレントゲン画像に限らず、そういった画像所見に加えて、理学所見や実際に表れている症状やその訴えといった様々な情報を総合的に収集して、はじめて何かしらの適切な治療および対策をたてることができるということです。
7.おわりに。
このブログでは常々書いていますが、継続する痛みがある場合は私はまずは整形外科の受診をお勧めします。
ただ、過去に整形外科を受診して嫌な思いをされた人もいるかもしれません。
大きな声では言えませんが、仮にご紹介したエピソードのように、画像だけをみてすぐに手術しなさいと強く言われる場合は、セカンドオピニオンでまた別の整形外科を受診するというのも有りだと思っています。
また、医師のいない何かしらの治療院系で人工関節の手術を全否定しているところも、個人的には眉唾物だと感じています。
手術をするかどうかの最終決定は痛みを抱えている本人にゆだねられます。
そして、適切な治療というのはケースバイケースです。
同じような症状を抱えていても、必ずしも手術が良いわけでもなければ、反対に手術がダメというわけでもありません。
手術と聞くと忌避してしまう人もいるかもしれませんが、人工関節置換術はかなり確立された手術です。
ただ、治療方針は本人の希望を最大限考慮したうえで、決定されるべきものです。
痛みがあって整形外科に受診すると、まずはレントゲン検査を受けることが多いと思います。
そんな時に今日ご紹介したような、レントゲン写真でわかること・わからないこと、保存療法と手術の選択肢とその関係性などは知っておいて損はないと思います。
レントゲン画像だけを見て、経過も追わずに手術しかないと勧めるのは私は良くないと思っていますが、レントゲン画像もなしに膝の痛みの原因を言い切ったり、手術を全否定するような治療院も同様に問題だと感じています。
医療は情報の非対称性があると言われる世界です。
そんな情報格差の起こりやすい中でもなるべく適切な治療を受けるための一助になればと思い、少しマニアックな内容でしたが、今日は膝のレントゲン画像についてご紹介させていただきました。


